ICL手術を検討し始め、期待に胸を膨らませて情報を集めていると、ふと目にする「ICL手術をして後悔した」という言葉。せっかく前向きな気持ちだったのに、そんな一言で急に不安になってしまいますよね。
「一体なぜ後悔するんだろう?」 「万が一、手術が失敗したらどうなるの?」
そんな疑問や不安が頭をよぎり、手術への決心が揺らいでしまう方も少なくないでしょう。
この記事では、そうした不安を解消するために、ICL手術で後悔につながりやすいポイントや、万が一手術が失敗した場合に起こりうる後遺症について、具体的な例を挙げながら詳しく解説していきます。手術を決断する前に、リスクもしっかりと理解し、心から納得できる選択をしましょう。
ICL手術は後悔するって本当?
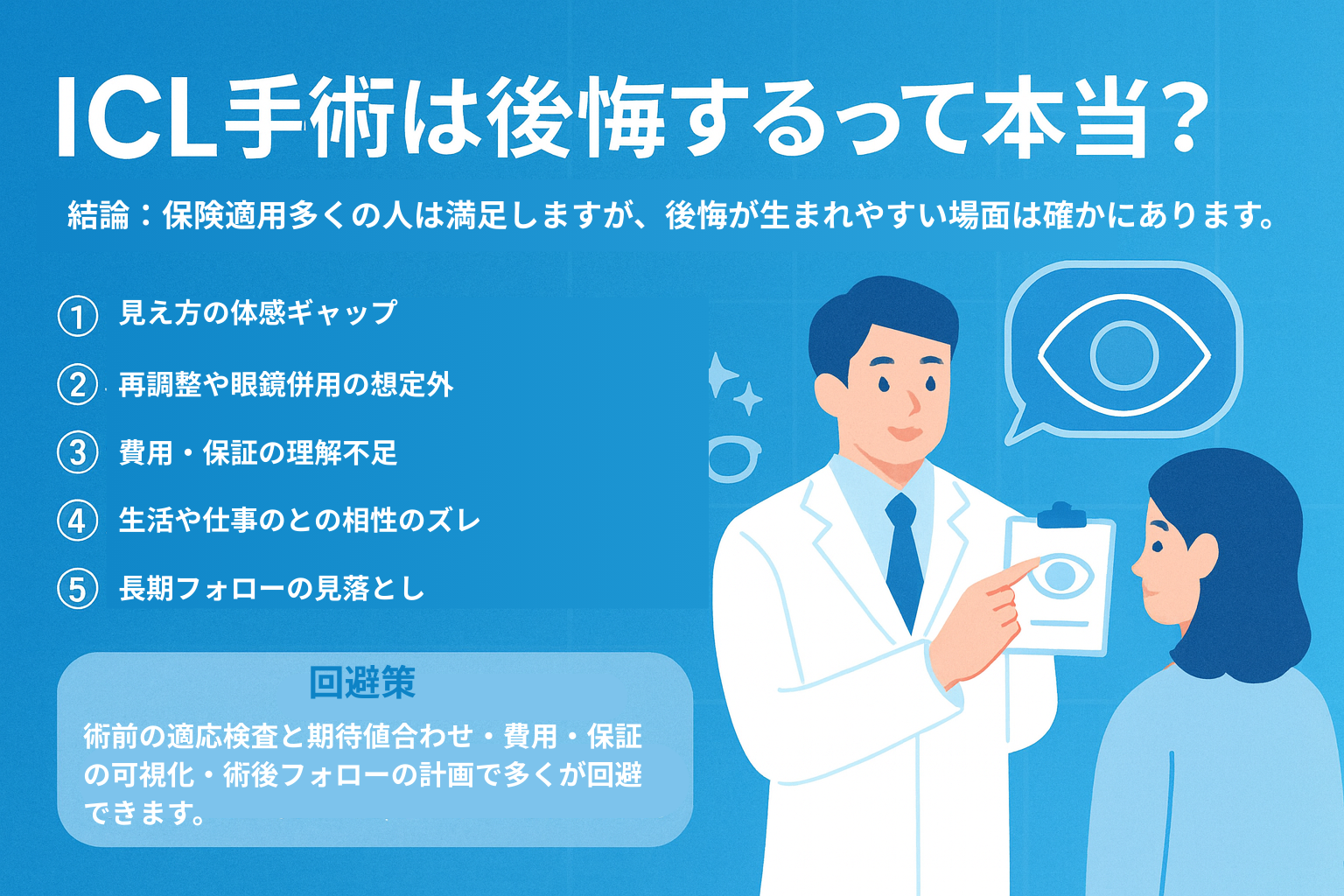
結論:多くの人は満足しますが、後悔が生まれやすい場面は確かにあります。
主な原因は、
①見え方の体感ギャップ(ハロー・グレア等)
②再調整や眼鏡併用の想定外
③費用・保証の理解不足
④生活や仕事との相性のズレ
⑤長期フォローの見落とし
ただし、これらは術前の適応検査と期待値合わせ、費用・保証の可視化、術後フォローの計画で多くが回避できます。
現在、日本でどのくらいの人がICL手術をしているのか

結論
- 日本では屈折矯正手術のうちICLが約7割(2023年)を占めるとの専門誌報告があります。つまり、国内の視力矯正手術の“主流”に近い位置づけ
- 世界全体では累計300万枚超のICLレンズが販売(=片眼1枚が基本)されており、日本でも件数増加が著明とする学会の一般向け解説があります。
日本では屈折矯正手術の約7割をICLが占める年もあり、世界ではICLレンズ販売累計300万枚超と普及が進んでいます。
※ 執筆・監修体制:編集部(日本眼科学会 眼科専門医/JSCRS 会員/ICL手術経験5年)のもと、編集部医療チームが作成しました。
※ 総額表示義務付に準拠し、価格は税込で掲載しています。
また、医療広告に関するガイドラインを踏まえて記事制作を行っています。
そもそもICL手術とは?

ICL(有水晶体眼内レンズ)手術は、角膜を削らずに眼の中(虹彩の後ろ〜水晶体の前:後房)へ薄いレンズを挿入して視力を矯正する方法です。自分の水晶体は残したままなので、状況に応じてレンズの取り外し・交換が可能(可逆性)という点が大きな特徴です。近視・乱視(トーリックICL)に対応し、強度近視でも選択肢になりやすい方式です。近年主流のEVO ICL(中央孔あり)は、レンズ中央に小さな孔を設け、眼内の房水が循環しやすい設計になっています。主流となっているICLとレーシックの違いも念頭にいれて手術を検討するようにしましょう。
要点まとめ
- 方式:角膜を削らず、眼内にレンズを留置して屈折を補正
- 挿入位置:虹彩の後ろ〜水晶体の前(後房)
- 対象:近視・乱視(トーリックICL)
- レンズ設計:EVO ICL など複数。度数・サイズ・(乱視なら)軸を個別に選定
- 可逆性:条件により取り外し・交換が可能(概念としての特徴)
ICLが置かれるのは、角膜と水晶体のあいだにある「後房」というスペースです。レンズは極薄で柔らかい素材のため、小切開から挿入して虹彩の後ろ側に“そっと置く”イメージ。角膜形状を変える手術(LASIK/PRK/SMILE)と違い、角膜の厚みや形状の制約を受けにくいのも選択理由の一つです。
ICL手術の進み方
ICL手術はどのような流れで進んでいくのでしょうか?事前にどのような流れで手術が進んでいくのか把握して、不安がない状態で手術に臨みましょう。ICLが保険適用されるかどうかも把握しておくと、スムーズに手術まで進めます。
手術の進み方 (全体像)
- 適応検査:屈折・視力、角膜形状、前房深度、角膜内皮細胞数、瞳孔径、WTW(白目と黒目の幅)などを評価
- レンズ決定・発注:度数・サイズ・(乱視の)軸を確定し、個別に手配
- 手術(通常日帰り):局所麻酔下で小切開からレンズを挿入・留置
- 術後フォロー:見え方の安定・眼内所見の確認のため定期検診(具体の頻度や注意点は後続章)
他方式との“方式だけ”の違い
| 修正方式 | どこを変える? | 角膜切除 | 可逆性 | 主な対象 |
|---|---|---|---|---|
| ICL | 眼内にレンズを置く | ✕ | 取り外し・交換が可能 | 近視・乱視 |
| LASIK/PRK | 角膜の形状を削って変える | ◯ | 基本不可 | 近視・乱視 |
| SMILE | 角膜内部の小レンズ片を摘出 | ◯ | 基本不可 | 近視・乱視 |
有水晶体・トーリックICL・中央孔とは?用語を簡単に解説
最後に、ICLは眼内に留置する医療機器であるため、術後も定期検診で状態を確認するのが前提です。具体的な安全性データや想定リスク、後悔につながりやすいパターンは、この後の「ICL手術の安全性について」「ICL手術後に考えうるリスクとは?」で整理します。
ICL手術の安全性について

ICL(有水晶体眼内レンズ)手術の安全性は、①制度、②臨床データ、③人と施設の体制、④運用(適応~フォロー)の4層で担保されています。
“どれか一つが飛び抜けていれば良い”ではなく、総合点で安全性が底上げされるという理解が大事です。承認やガイドラインで土台を固め、実臨床のデータで妥当性を確認し、現場の認定体制で品質を標準化し、さらに患者個々の状態に合わせた適応とフォローで最終的な安全域を確保します。手術である以上リスクはゼロにはなりませんが、この4層がきちんと回っていれば実務上、十分に受け入れられる安全水準に収まります。
ICL手術を受けて後悔するパターン

「後悔」は、医療的な不具合そのものよりも、しばしば期待値と現実のズレ、想定外の手間やコスト、生活との相性から生まれます。ここでは医学用語の羅列ではなく、読者が「自分ごと」に置き換えやすい原因別の“型”で整理します。個々の合併症の名称や頻度は次章「ICL手術後に考えうるリスクとは?」に譲り、ここでは後悔に至りやすいシナリオと避け方のコツに集中します。
期待した視界と体感のズレ
ICL後の“見え方の質”は、裸眼視力の数字だけでは語れません。夜間のハロー・グレア、軽い残存乱視、過矯正による近見疲労などが続くと、「理想と違う」という不満が募りやすくなります。暗所で瞳孔が大きく開くタイプの人は、夜間にレンズ縁が関わる光学現象を体感しやすいこともあります。
ICL手術でありがちなずれ
- 夜はにじみ(ハロー)・眩しさ(グレア)が強い
- 遠くは良いが近くが疲れる/手元がつらい(相対的過矯正)
- コントラスト感度が低く感じる/白飛びっぽい
- レンズ設計:EVO ICL など複数。度数・サイズ・(乱視なら)軸を個別に選定
- 左右差や時間帯差(朝・夜)で体感がブレる
避け方のコツ
検査で終わりにせず、暗所瞳孔径、コントラスト感度、メガネでの“理想度数”と日常最適度数の差などを、見え方のストーリーとして相談を。夜間運転の頻度、PC作業比率、手元作業の多さ(勉強・細工)も、度数設計と期待値調整に反映させましょう。
症状と初動の目安
| 体感 | よくある背景 | 初動のコツ |
|---|---|---|
| 夜間のにじみ/眩しさ | 暗所瞳孔径と光学設計の相性 | まず経過観察の目安を確認。改善しなければ追加相談 |
| 近見の疲労 | 相対的過矯正/調節バランス | 生活スタイルを再共有。対処案(度数微調整等)を検討 |
| 見え方が“シャープすぎて疲れる” | コントラスト感度の違和感 | 時間帯別の体感記録を持参して再評価 |
数字(視力)より体感の言語化。検査値→設計→日常の使い方を一本の線で結べる医師・施設かが差になります。
再手術・再調整・眼鏡併用の負担
ICLは角膜を削らないため調整の余地がある一方、レンズ回旋の再位置合わせ、度数の微調整(交換)、軽い眼鏡併用が必要になることもあります。これを「失敗」と感じるか、「許容可能な微調整」と捉えられるかで満足度が大きく変わります。
ICL手術でありがちな負担感
- 追加通院・仕事の調整が想像以上に大変
- 微小な体感ズレでも気になる性格で“終わりが見えない”不安
- 片眼だけ不満で両眼バランスをどうするか悩む
よくあるケースと現実的な落としどころ
| ケース | 一般的な対応例 | 現実的な受け止め |
|---|---|---|
| トーリック回旋で乱視軸ズレ | 再位置合わせ(短時間の再調整) | 追加1回で安定することが多い。想定内の“微修正” |
| ごく軽い度数ズレ | 眼鏡併用またはレンズ交換 | 生活優先で眼鏡併用が実利的な場合も |
| 体感差が強い | 時間経過で慣れを待つ/追加検査 | 焦らず“期間を決めた観察”→必要なら再調整 |
術前に“微修正が起こり得る前提”を共有できていると、後悔に繋がりにくい。保証や費用、所要時間を先に可視化しておくと安心です。
総額・追加費用・保証範囲の誤認
「パッと見の料金」が総額とは限りません。術前検査・点眼薬・再調整費・再診料、そして保証の適用条件(誰の判断で、いつまで、何が対象か)を取り違えると、金銭面の不満が最も強い“後悔の火種”になります。
事前に“必ず”可視化したい項目
- 総額の内訳(検査・手術・薬・再診)
- 再手術/再位置合わせ/レンズ交換の費用と条件
- 保証の範囲(期間・対象事象・片眼/両眼・医師判断の基準)
- 想定外の来院回数と交通費/休業コスト
見積もり・保証のテンプレ
| 項目 | よくある含まれ方 | 確認したい質問例 |
|---|---|---|
| 再位置合わせ | 保証内だが条件付き | 「どの事象/期間なら0円?適用外は?」 |
| レンズ交換 | 度数ズレ一定数で適用 | 「適用基準と発生時費用は?片眼いくら?」 |
| 検査/薬/再診 | 回数に上限があることも | 「上限回数と超過時の単価は?」 |
納得の可視化ができれば、費用に対する後悔の多くは防げる。見積書は“内訳・条件・例外”まで文書でもらいましょう。
夜間運転・スポーツ・職場規定との齟齬
夜間運転の頻度が高い職種(配送・医療・警備など)や、衝撃を伴う競技(格闘技・球技)では、ハロー・グレアが業務に与える影響、強い衝撃でのレンズ偏位リスクへの心配から後悔が生まれがちです。特定業界の安全基準/健康規定と齟齬がないかも事前確認を。
生活・職業と相性で起きやすいズレ
- 夜間運転で眩しさがストレス
- 接触スポーツで過度に不安/競技復帰時期のミスマッチ
- 職場規定(定期健診・視機能要件)に対する理解不足
シーン別の想定課題と対策
| シーン | 想定課題 | 事前/事後の対策 |
|---|---|---|
| 夜間運転が多い | ハロー・グレア体感 | 暗所瞳孔径の共有/改善見込みの時間軸確認 |
| 接触スポーツ | 衝撃不安・復帰時期 | 復帰プロトコルを事前に確認/保護具の検討 |
| 業務規程が厳格 | 視機能基準の適合 | 健診項目を把握し、担当医に要件提示 |
ライフログ(仕事・移動・競技・夜間活動の比率)を事前に見せると、度数設計や説明があなた仕様に寄ります。
通院継続や加齢イベントでの計画変更
ICLは入れっぱなしで“終わり”ではない医療機器。年1回程度の定期検診をベースに、数年〜10年単位のライフイベント(転居・転職・出産/育児・加齢による白内障/老視)に合わせたプラン更新が必要です。ここを見落とすと、「想定より通院が続く」「加齢で結局別の手術が必要になった」という長期の後悔に。
生活・職業と相性で起きやすいズレ
- 夜間運転で眩しさがストレス
- 接触スポーツで過度に不安/競技復帰時期のミスマッチ
- 職場規定(定期健診・視機能要件)に対する理解不足
後悔は、見え方の体感差・想定外の手間やコスト・生活との相性・長期の見通し不足から生まれます。
検査値 → 設計 → 生活を一本のストーリーにし、費用と保証を可視化、職業・競技の条件を事前共有、年表でのメンテ計画まで合意できれば、ICLの満足度はぐっと安定します。
ICL手術後に考えうるリスクとは?

前提として、ICLは実臨床で“安全・有効”のデータが蓄積されていますが、手術である以上リスクはゼロではありません。ここでは、症状の出方/起こりやすい時期/受診の目安を解説します。
ハロー・グレア
起こり方
見え方の質は“裸眼視力の数字”だけでは測れません。EVO ICLではコントラスト感度の改善やハローサイズの安定が報告される一方、術直後はハロー・グレアの自覚が一定数みられ、時間とともに軽減する傾向が示されています。初期の主観調査ではハロー40%台/グレア40%台という報告もあり、「最初は出るが、落ち着くことが多い」がリアルです。
| よくある体感 | ありがちな背景 | 初動のコツ |
|---|---|---|
| 夜間のにじみ/眩しさ | 暗所瞳孔が大きい、軽い乱視残存、乾燥 | 経過観察の目安(何週で様子見か)を事前共有。改善乏しければ追加評価へ |
| コントラストが低い感じ | 視覚処理の慣れ/度数体感差 | 時間帯別メモを付け、生活シーンと合わせて再評価 |
ハロー・グレアは“期待とのギャップ”が後悔を生む典型。術前に暗所瞳孔径の説明・夜間運転の頻度ヒアリングがあるかを確認しましょう。
感染症
起こり方
大規模サーベイでは、眼内炎は約1/6000例(0.0167%)と極めて稀ですが、起これば視機能に深刻になり得ます。起因菌はブドウ球菌などが多く、早期の抗菌治療で良好に回復した報告も複数あります。EVO ICLでも“ゼロではない”ため、術後1か月の赤旗症状は共有しておきましょう。
| 赤旗症状 | 受診の目安 | 治療の一例 |
|---|---|---|
| 激痛・視力急低下・視界が白濁 | 即日で手術施設へ連絡し来院 | 起因菌同定+硝子体内抗菌薬。必要に応じICL位置字抜去等 |
無菌操作・術後点眼・早期診断で概ね良好な転帰が期待できますが、自己判断での様子見は不可。案内された“時間外の連絡先”をメモしておきましょう。
白内障・角膜内皮細胞減少
起こり方
従来ICLではASCが1.1~5.9%、視機能低下で白内障手術が必要0~1.8%という報告がありました。EVO(中央孔)は房水循環面の改良でリスク低減が示唆され、メタ解析では視機能に影響する白内障はほぼ報告なしとする所見もあります。一方、高齢者・高近視では核白内障が進行して白内障手術へ移行する例もあり、“年齢×近視の強さ×vault”で個体差が出ます。ECDは2年強で平均1~2%台の変化に留まる報告があるものの、高 vaultで低下が大きい傾向が指摘されています。
| 観点 | 代表的な知見 | 実務の勘所 |
|---|---|---|
| ASC/白内障 | 旧世代ICL:ASC 1.1–5.9%、手術0–1.8%/EVO:低減・視機能影響ほぼなしとの報告 | 年齢・近視度・vaultで個別管理。高齢・強近視は白内障“前倒し”の可能性を共有 |
| ECD | 2.2年で平均1.6%低下(幅あり)/高 vaultほど低下が大 | 年1回のECD計測。vault過大なら再評価(サイズ/位置) |
将来ICL抜去+白内障手術という“出口戦略”が整っています。長期の見通しまで説明できる施設を選び、年1回の検診を前提に。
レンズズレ・回旋
起こり方
近年の報告では、回旋は小さな範囲に収まることが多いものの、乱視が強い症例ほど影響が大。理論上、1°のズレで乱視矯正効率が約3.3%低下、10°超で顕著に劣化します。臨床的にも再調整・交換が必要になった少数例が報告されています。
| サイン | 受信の目安 | 一般的対応 |
|---|---|---|
| 乱視だけ残る/日内変動が大きい | 数週で安定しなければ相談 | 回旋評価→再位置合わせ。状況によりレンズ交換 |
術前の乱視軸評価とサイズ選定(vault/接触のバランス)が鍵。スポーツ・強い衝撃習慣がある人は、医師に生活プロファイルを共有しましょう。
眼圧の上昇
起こり方
EVO ICL(中央孔)は房水流の確保により、瞳孔ブロック関連リスクを大幅低減。複数研究で観察期間内に有意な眼圧上昇なしや、ブロック・色素緑内障の報告極少が示されています。ただし、個体の反応性(ステロイド、高 vault など)で上がる例もあるため、術直後の眼圧チェックと定期モニタリングは前提です。
| フェーズ | 何を見る? | 実務のコツ |
|---|---|---|
| 術直後~数日 | 眼圧測定/前房炎症 | 当日の眼圧観察と指示薬のアドヒアランス |
| ~数か月 | ステロイド反応・色素分散の兆候 | 自覚症状(頭痛・霞み)を早めに申告 |
| 長期 | 眼圧・視野・視神経 | 年1回の定期検診で“静かな進行”を見逃さない |
EVOで“起きにくいが、ゼロではない”が現実。赤旗症状(頭痛・虹視・視界の霞み)は様子見せず、まずは連絡→受診をしましょう。
ICL手術を失敗したときの例を紹介!実際にはどのようになる?

この章のまとめ
- 事例①は術後早期の合併症(感染性眼内炎)。ICLを一時抜去→治療→9か月後に再挿入で視機能は最終良好。
- 事例②は術後長期に顕在化した色素分散緑内障。眼圧手術でコントロールできたが、視野欠損は残存。
注記:以下は学術症例の要約をもとに編集部で「症例報告を基に再構成」したコンテンツです。実在患者の“原文発言”ではありません。
この2つは「起こるタイミング」「必要な対処」「最終転帰」が対照的です。では一つずつ見ていきます。
事例①ICL抜去〜再挿入という再手術負担(感染性眼内炎/29歳・男性)
1つ目の事例は、
術後5日目に激しい痛み・充血・視力低下を自覚して受診。感染性眼内炎(MRSE)と診断され、ICLを一時抜去。治療後に炎症が落ち着き、9か月後に再挿入して裸眼20/20まで回復したケースです。
【この事例の大事な要点】
- 早期の受診で診断・治療に移行。抗菌治療のみでは不十分で一時抜去を選択。
- 炎症鎮静後に再挿入し、視機能は最終良好。
- ただし再手術という負担は生じた(時間・通院・費用)。
術後まもない時期に痛み/急な視力低下/強い充血が出たら、自己判断で様子見せず当日中に連絡→受診が目安です。今回の流れは、いったん外して落ち着かせる→必要時に戻すという段階的対応で、結果として視力の回復につながりました。
| 項目 | 内容 |
|---|---|
| 患者像 | 29歳・男性/近視矯正のICL |
| 発症時期 | 術後5日 |
| 主症状 | 激しい痛み・充血・視力低下 |
| 診断 | 感染性眼内炎(MRSE) |
| 介入 | 硝子体内抗菌薬など → ICL一時抜去 |
| 経過 | 4週間で矯正視力20/25まで回復 |
| 転帰 | 9か月後に再挿入 → 裸眼20/20 |
| 残存症状 | 後遺症なし(再手術負担は発生) |
| 出典 | BMJ Case Reports(2015)※論文ベースの再構成 |
事例②術後7年して片眼に視力低下・視野欠損
2つ目の事例は、
術後7年目に視力低下・視野欠損を自覚して精査。色素分散緑内障と判明し、Kahook Dual Bladeで眼圧コントロールは良好に。視野欠損は残存し、定期フォローを継続しているケースです。
【この事例の大事な要点】
- 長期経過で静かに進むタイプの変化。自覚後に受診し診断確定。
- 眼圧手術でコントロールは安定、点眼薬なしで経過良好。
- ただし失われた視野は戻らないため、長期の検診が前提。
眼圧や視野の変化は自覚しにくいまま進むことがあります。年1回の検診で眼圧・視野・視神経を確認していれば、悪化の早期発見につながります。治療で眼圧は安定しても、視野欠損は改善しない点を理解しておくと、将来の見通しを立てやすくなります。
| 項目 | 内容 |
|---|---|
| 患者像 | 27歳・男性/両眼ICL(高校度近視) |
| 発症時期 | 術後7年 |
| 主症状 | 視力低下・視野欠損 |
| 診断 | 色素分散緑内障(当初は閉塞隅角と誤診) |
| 介入 | Kahook Dual Bladeによる隅角手術 |
| 経過 | 点眼薬なしで1年後も眼圧安定 |
| 転帰 | 視野欠損は残存/長期フォロー継続 |
| 出典 | Medicine※論文ベースの再構成 |
後悔しないICLクリニックの選び方

ICL認定医・症例数で選ぶ
ここをまず確認
- 執刀医がICL認定医か(認定の有無・取得時期)
- 直近1年の症例数(乱視用ICLの割合・再調整件数まで)
- 白内障手術の経験(将来の「出口」に対応できるか)
- 術後の診察を誰が担当するか(執刀医または同チーム)
ICLは「誰が、どの体制で」行うかで結果が変わります。認定の有無は最低ライン、症例数は“現場での慣れ”の目安です。とくに乱視用ICLは、術後にレンズの向きが少しズレることがあり、そうなった時に再調整をスムーズに行えるかが満足度に直結します。
適応検査の充実度で選ぶ
検査で見るポイント
- 前眼部OCTなどの精密検査機器がある(例:CASIA等)
- 角膜内皮・前房の深さ・WTW・角膜形状・暗所瞳孔径を測っている
- 散瞳下の屈折検査(正しい度数決めのため)
- 乱視の軸の決め方と、ズレた時の対応が説明できる
- 夜間運転やPC作業時間など生活に合わせた説明がある
「合う・合わない」は手術前の検査でほぼ決まります。夜間の見え方や、レンズのサイズ・位置の判断には、上記の検査が必要です。検査の“数”だけでなく、あなたの生活(夜間運転が多い、PC時間が長い、スポーツをする等)に合わせて、見え方の見通しを説明してくれるかを見てください。
料金・保証の確認
見積もりで必ず確認
- 総額の内訳(検査・手術・薬・再診)を文書でもらう
- 再調整(再位置合わせ)・レンズ交換の費用と条件
- 保証の範囲(対象・期間・回数・誰の判断で適用か)
- 通院回数の目安と、それに伴う費用(超過時の単価)
- 支払い方法(分割・医療費控除の考え方等)
見た目の料金が安くても、再調整や再診で費用が膨らむことがあります。あとから「聞いていない」とならないよう、条件と例外を先に文書でもらいましょう。
アフターケア・緊急対応で選ぶ
運用面の大事なところ
- 受診スケジュール(翌日→1週→1か月→以後の目安)
- 時間外の連絡先と、急変時の受診フロー
- 赤旗症状の共有(痛み・急な視力低下・強い充血・虹視 等)
- 片眼ずつの実施が選べるか(必要に応じてリスク分散)
- 乱視用ICLのズレが出た時の標準手順(評価→再位置合わせ→交換の判断)
術後3か月は、夜の見え方・眼圧・レンズの向きなどを重点的に確認します。時間外に何かあった時に、すぐ連絡できる窓口があるかも安心材料です。
ICL手術をして後悔する前に知っておきたいよくある質問

ICL手術で白内障になる可能性はありますか?
結論:あります。ただし現在主流のEVO(中央孔あり)ICLではリスクは低い傾向で、年齢や近視の強さ、レンズと水晶体の距離(vault)、術中の扱い方などで差が出ます。年齢が高い・超強度近視・vaultが低すぎる場合は白内障(とくに前嚢下白内障や核白内障)のリスクが上がることが知られています。
ICL手術が向いていない人はどんな人ですか?
結論:医学的な“適応外”と運用面で続けにくい人が該当します。日本眼科学会のガイドラインでは、有水晶体眼内レンズ(ICL)の適応年齢は原則21〜45歳、術前検査では角膜内皮細胞数・前房深度・角膜径・暗所瞳孔径などを必須としています。これらが満たせない場合や浅前房・角膜内皮障害などは禁忌です。
ICL手術は痛いですか?
結論:手術中は点眼麻酔でほとんど痛くないのが一般的です。術後は軽い違和感やしみる感じが数日出ることがありますが、強い痛みは通常ありません。もし激しい痛み・急な視力低下・強い充血があれば、すぐ受診が目安です。